Toksyczna nekroliza naskórka, co to jest, objawy i sposób leczenia

Układowa nekroliza naskórka lub NET jest rzadką chorobą skóry, charakteryzującą się obecnością zmian w całym ciele, które mogą prowadzić do trwałego złuszczania skóry. Choroba ta jest spowodowana głównie przez stosowanie leków takich jak allopurynol i karbamazepina, ale może być również wynikiem infekcji bakteryjnych lub wirusowych, na przykład.
NET jest bolesny i może prowadzić do zgonu nawet w 30% przypadków, więc jak tylko pojawią się pierwsze objawy, należy skonsultować się z dermatologiem, aby potwierdzić diagnozę i rozpocząć leczenie..
Leczenie odbywa się na Oddziale Intensywnej Terapii i odbywa się głównie przy zawieszeniu leku, który powoduje chorobę. Ponadto ze względu na narażenie skóry i błony śluzowej podejmowane są działania zapobiegawcze w celu uniknięcia zakażeń szpitalnych, które mogą dodatkowo pogorszyć stan kliniczny pacjenta..
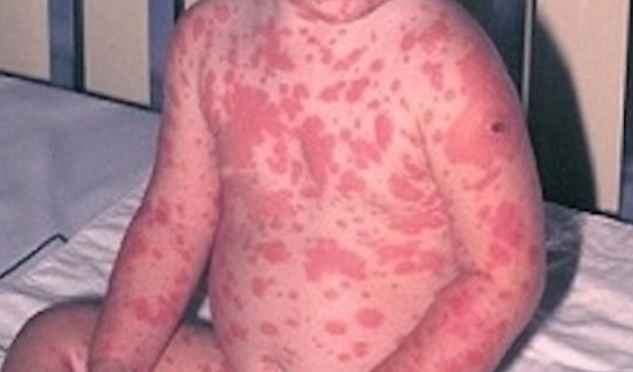
Objawy NET
Najbardziej charakterystycznym objawem toksycznej nekrolizy naskórka jest uszkodzenie skóry w ponad 30% ciała, które może krwawić i wydzielać płyny, sprzyjając odwodnieniu i infekcjom.
Główne objawy są podobne do grypy, na przykład:
- Złe samopoczucie;
- Wysoka gorączka;
- Kaszel;
- Ból mięśni i stawów.
Objawy te znikają jednak po 2-3 dniach, a po nich następują:
- Wysypki skórne, które mogą krwawić i być bolesne;
- Obszary martwicy wokół zmian;
- Peeling skóry;
- Pęcherze;
- Zmiana w układzie pokarmowym z powodu obecności zmian w błonie śluzowej;
- Pojawienie się wrzodów w jamie ustnej, gardle i odbytu, rzadziej;
- Obrzęk oczu.
Zmiany toksycznej nekrolizy naskórka występują praktycznie w całym ciele, w przeciwieństwie do zespołu Stevensa-Johnsona, który pomimo tych samych objawów klinicznych, diagnozy i leczenia, zmiany są bardziej skoncentrowane w tułowiu, twarzy i klatce piersiowej. Dowiedz się więcej o zespole Stevensa-Johnsona.
Główne przyczyny
Toksyczna nekroliza naskórka jest spowodowana głównie przez leki, takie jak allopurynol, sulfonamid, leki przeciwdrgawkowe lub przeciwpadaczkowe, takie jak na przykład karbamazepina, fenytoina i fenobarbital. Ponadto, ludzie, którzy mają choroby autoimmunologiczne, takie jak toczeń rumieniowaty układowy lub mają upośledzony układ odpornościowy, taki jak AIDS, częściej mają zmiany skórne charakterystyczne dla nekrolizy.
Oprócz powodowania przez leki zmiany skórne mogą wystąpić z powodu infekcji wirusami, grzybami, pierwotniakami lub bakteriami oraz obecności guzów. Na tę chorobę może mieć również wpływ starość i czynniki genetyczne.

Jak odbywa się leczenie
Leczenie toksycznej nekrolizy naskórka odbywa się na oddziale intensywnej terapii oparzeń i polega na wyeliminowaniu leku stosowanego przez pacjenta, ponieważ zazwyczaj NET jest wynikiem działań niepożądanych niektórych leków.
Ponadto dokonuje się wymiany płynów i elektrolitów utraconych z powodu rozległych zmian skórnych poprzez wstrzyknięcie surowicy do żyły. Codzienna opieka nad urazami jest również wykonywana przez pielęgniarkę, aby uniknąć infekcji skóry lub uogólnionych infekcji, które mogą być dość poważne i dodatkowo zagrażać zdrowiu pacjenta..
Kiedy zmiany docierają do błony śluzowej, karmienie może stać się trudne dla osoby, a zatem jedzenie jest podawane dożylnie, dopóki błony śluzowe nie zostaną odzyskane..
Aby zmniejszyć dyskomfort spowodowany przez zmiany, można również zastosować okłady z zimnej wody lub neutralne kremy w celu promowania nawilżenia skóry. Ponadto lekarz może również zalecić stosowanie antyalergenów, kortykosteroidów lub antybiotyków, na przykład, jeśli NET jest spowodowany przez bakterie lub jeśli u pacjenta wystąpiła infekcja w wyniku choroby i która może pogorszyć stan kliniczny.
Jak powstaje diagnoza
Rozpoznanie opiera się głównie na charakterystyce zmian. Nie ma testu laboratoryjnego, który mógłby wskazać, który lek jest odpowiedzialny za chorobę, a testy bodźców nie są wskazane w tym przypadku, ponieważ może to spowodować pogorszenie choroby. Dlatego ważne jest, aby osoba poinformowała lekarza, jeśli ma jakąkolwiek chorobę lub jeśli stosuje jakiekolwiek leki, aby lekarz mógł potwierdzić diagnozę choroby i zidentyfikować czynnik sprawczy..
Ponadto, aby potwierdzić diagnozę, lekarz zwykle prosi o biopsję skóry, a także pełną morfologię krwi, badania mikrobiologiczne krwi, wydzielania moczu i ran, w celu wykrycia infekcji oraz dawki niektórych czynników odpowiedzialnych za odpowiedź immunologiczną..